Ce este boala Parkinson? De ce dispozitive medicale de asistență au nevoie?
2024-09-02 15:30
Boala Parkinson, o boală neurologică misterioasă și încăpățânată, este cunoscută pentru atacul său treptat asupra capacității organismului de a controla mișcarea. Se strecoară în liniște în viața pacienților, slăbind treptat funcțiile de mișcare voluntară a acestora și, în cele din urmă, afectând toate aspectele vieții de zi cu zi. Cu toate acestea, deși boala Parkinson nu poate fi vindecată, progresul tehnologiei medicale moderne și a dispozitivelor de asistență a oferit pacienților mai multe mijloace pentru a face față provocărilor.
În acest articol, vom explora în detaliu definiția bolii Parkinson, cauzele acesteia, factorii de risc, simptomele, progresia bolii șidispozitive medicale de asistențăde care pacientii ar putea avea nevoie.
Ce este boala Parkinson?
Boala Parkinson este o boală neurologică cronică, progresivăcare afectează în principal partea a creierului pacientului care controlează mișcarea. Boala a fost descrisă pentru prima dată de medicul britanic James Parkinson în 1817, de unde și numele"boala Parkinson". Principala caracteristică a bolii Parkinson este pierderea treptată a neuronilor dopaminergici din regiunea substanței negre a sistemului nervos central, rezultând o scădere a nivelului de dopamină. Această substanță chimică joacă un rol cheie în creier, ajutând la coordonarea mișcărilor corpului. Pe măsură ce dopamina scade, capacitatea pacientului de a controla mișcarea scade treptat, ducând în cele din urmă la tulburări de mișcare și alte simptome non-motorii.
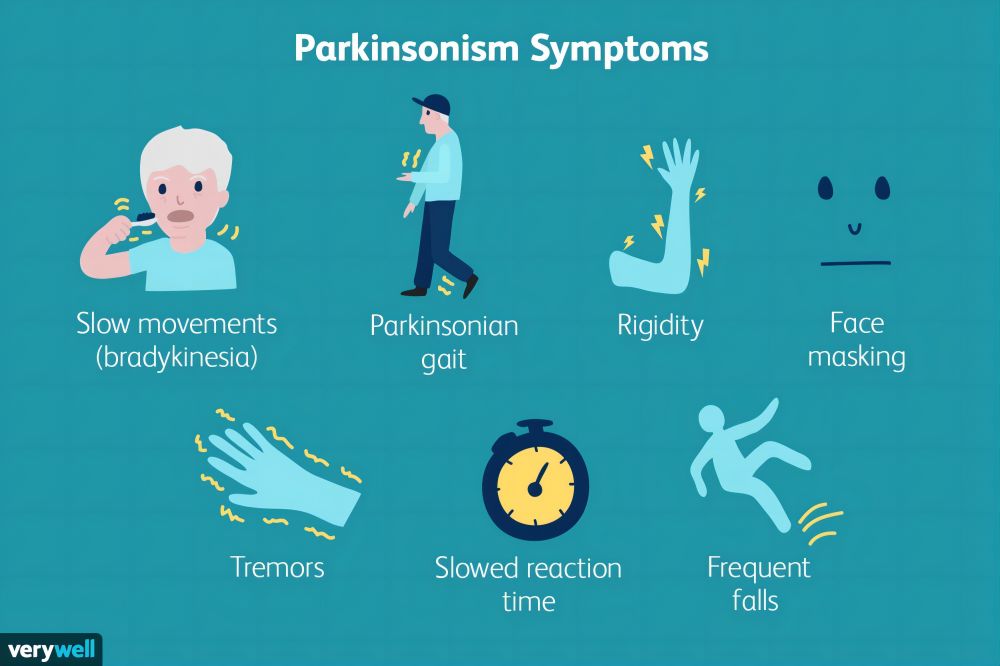
Principalele simptome ale bolii Parkinson includ tremor (frecvent în repaus), rigiditate musculară, bradikinezie (mișcările devin lente și dificile) și probleme cu echilibrul și coordonarea. Aceste simptome pot fi ușoare la început, dar în timp, se agravează treptat și în cele din urmă afectează grav viața de zi cu zi și autonomia pacientului.
Ce cauzează boala Parkinson?
Deși oamenii de știință au studiat boala Parkinson de mulți ani, cauza exactă a bolii nu este încă complet clară. Cercetările actuale arată că boala Parkinson poate fi rezultatul unei combinații de factori, inclusiv factori genetici, factori de mediu și modificări neurofiziologice.
Factori genetici
Un istoric familial de boală Parkinson poate crește riscul apariției bolii. Studiile au descoperit că aproximativ 5% până la 10% dintre pacienții cu Parkinson au un fundal genetic familial clar. Aceste forme moștenite ale bolii Parkinson sunt adesea asociate cu mutații specifice ale genelor, cum ar fi mutații în gene precum LRRK2, SNCA, PINK1, PARKIN și DJ-1. Cu toate acestea, la majoritatea persoanelor cu Parkinson, boala nu este moștenită, iar genele sunt doar unul dintre mulți factori de risc.
Factorii de mediu
Pe lângă factorii genetici, factorii de mediu pot juca, de asemenea, un rol în dezvoltarea bolii Parkinson. Expunerea la anumite substanțe nocive, cum ar fi pesticidele, erbicidele și metalele grele, poate crește riscul apariției bolii. Studiile au arătat, de asemenea, că persoanele care locuiesc în zonele rurale sau care pot consuma apă de fântână pot prezenta un risc mai mare de apariție a bolii Parkinson, deși mecanismele specifice ale acestor asociații nu sunt încă pe deplin înțelese. În plus, expunerea pe termen lung la substanțe chimice industriale și solvenți poate fi, de asemenea, asociată cu dezvoltarea bolii Parkinson.
Modificări neurofiziologice
Una dintre caracteristicile creierului persoanelor cu Parkinson este pierderea neuronilor dopaminergici din regiunea substanței negre. Această schimbare este declanșată de o varietate de mecanisme, inclusiv stresul oxidativ, disfuncția mitocondrială, plierea greșită a proteinelor și neuroinflamația. Împreună, aceste mecanisme duc la degenerarea și moartea neuronilor, ducând în cele din urmă la simptomele Parkinson.
Cine este expus riscului de Parkinson?
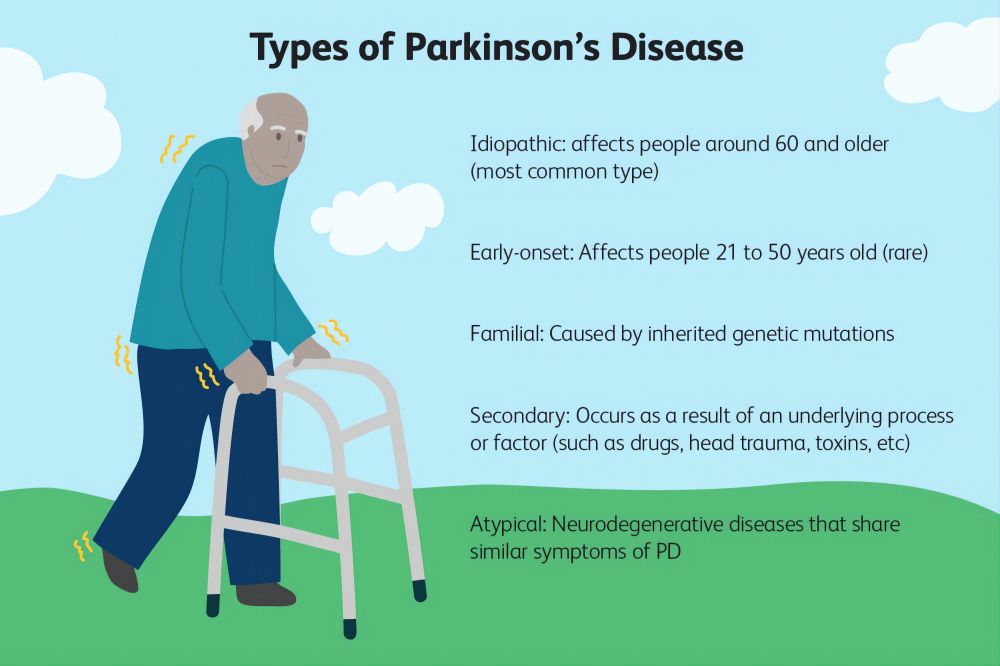
Boala Parkinson afectează în principal persoanele de vârstă mijlocie și vârstnici, în special pe cei peste 60 de ani. Cu toate acestea, acest lucru nu înseamnă că tinerii sunt complet imuni. Boala Parkinson cu debut precoce, adică pacienții cu boala Parkinson care dezvoltă boala înainte de vârsta de 50 de ani, există și în practica clinică.
Vârstă
Vârsta este principalul factor de risc pentru boala Parkinson. Pe măsură ce vârsta crește, crește și riscul bolii Parkinson. Majoritatea pacienților cu boala Parkinson dezvoltă boala peste 60 de ani, care este legată de degenerarea naturală a sistemului nervos.
Gen
Studiile au arătat că bărbații sunt puțin mai susceptibili de a dezvolta boala Parkinson decât femeile. Deși motivele pentru diferența de gen nu sunt complet clare, unele studii speculează că aceasta poate fi legată de diferențele dintre bărbați și femei în structura sistemului nervos, nivelurile hormonale și stilul de viață.
Istoricul familiei
După cum am menționat mai devreme, persoanele cu un fundal genetic familial au un risc mai mare de a dezvolta boala Parkinson. Dacă există un pacient cu boala Parkinson la ruda de gradul I, riscul altor membri ai familiei va crește și el.
Expunerea la mediu
Expunerea pe termen lung la anumite substanțe chimice, metale grele și pesticide poate crește riscul apariției bolii Parkinson. Lucrătorii din agricultură, muncitorii industriali și persoanele care trăiesc în zonele rurale au un risc mai mare de îmbolnăvire, deoarece au mai multe oportunități de a fi expuși la aceste substanțe.
Stil de viață
Factorii stilului de viață, cum ar fi fumatul și consumul de alcool, pot afecta, de asemenea, riscul de apariție a bolii Parkinson. Interesant este că unele studii au descoperit că fumătorii au un risc mai mic de a dezvolta boala Parkinson decât nefumătorii, deși alte riscuri pentru sănătate ale fumatului depășesc cu mult acest lucru. În plus, relația dintre consumul de alcool și debutul bolii Parkinson rămâne incertă și necesită cercetări suplimentare.
Care sunt simptomele precoce ale bolii Parkinson?
Un articol publicat de Eric Noyes, MD, de la Universitatea din Saskatchewan, a menționat că oamenii cuBoala Parkinson experimentează tremurături atunci când mușchii lor sunt relaxați, rigiditate musculară, mișcări lente și probleme cu echilibrul și mersul pe jos. Simptomele precoce ale bolii Parkinson pot fi atât de ușoare încât sunt dificil de detectat de către pacient sau familie. În timp, aceste simptome se agravează treptat și devin mai evidente. Cunoașterea simptomelor precoce este esențială pentru diagnosticarea și tratamentul precoce.
Tremor
Tremorul este unul dintre cele mai frecvente simptome precoce ale bolii Parkinson și, de obicei, începe de la degetul mare sau de la o mână. Tremorurile sunt de obicei cele mai vizibile în repaus și sunt ameliorate temporar atunci când pacientul se concentrează sau face exerciții fizice. Pe măsură ce boala progresează, tremorurile se pot răspândi la alte membre.
Bradikinezia
Bradikinezia este un alt simptom precoce al bolii Parkinson, care se manifestă prin mișcări lente și dificile. Acest simptom poate face activitățile zilnice, cum ar fi îmbrăcarea, îmbăiatul sau mâncatul, mai obositoare. Pacientul poate simți că membrele nu sunt la fel de flexibile ca înainte, iar mersul devine lent și târâtor.
Rigiditate musculară
Pacienții cu boala Parkinson pot avea mușchi rigidi care le limitează aria de mișcare. Această rigiditate musculară afectează nu numai membrele, ci și mușchii din spate, gât și umeri. Muschii rigidi sunt adesea insotiti de durere sau disconfort, mai ales atunci cand se misca.
Probleme de echilibru și coordonare
Pe măsură ce boala Parkinson progresează, pacienții pot dezvolta probleme de echilibru și coordonare, crescându-și riscul de cădere. Problemele timpurii de echilibru se pot manifesta ca o postură instabilă la mers, dificultăți de întoarcere sau un mers asimetric.
Expresii faciale rigide
Pacienții cu boala Parkinson își pot pierde flexibilitatea mușchilor faciali, ducând la scăderea expresiilor faciale și a așa-numitelor"masca fata."Acest simptom face ca pacienții să pară plictisiți și lipsiți de expresie emoțională.
Micrografie
Pacienții cu boala Parkinson pot scrie treptat un scris de mână mai mic, neregulat și ilizibil. Acest simptom se numește"micrografie"și este una dintre manifestările mișcării lente.
Alte simptome non-motorii
Pe lângă simptomele motorii de mai sus, pacienții cu boala Parkinson pot prezenta și o serie de simptome non-motorii, cum ar fi pierderea mirosului, constipație, depresie, anxietate, tulburări de somn și tulburări cognitive. Deși aceste simptome sunt mai puțin pronunțate decât simptomele motorii, ele pot avea și un impact profund asupra calității vieții pacientului.
Există un remediu pentru boala Parkinson?
Din păcate, în prezent nu există un tratament pentru boala Parkinson.Conform rezultatelor clinice ale unei lucrări de cercetare de la MovementDisorders:"Un total de 59,5% dintre pacienți au raportat o deteriorare a stării lor globale de sănătate în timpul urgenței COVID-19. Pacienții cu deteriorare nu diferă de cei referiți pentru boală stabilă în ceea ce privește vârsta, vârsta la debut, sexul și durata bolii. În schimb, au avut scoruri mai mari la PWBM (55,5 ± 30,6 vs. 39,8 ± 32,7; F(1,66) = 7,4, P = 0,008) și BDI (11,3 ± 8,2 vs. 5,9 ± 4,7; F(1,63) = 6,21, P = 0,012) și MET totale mai mici (1714 ± 1570,5 min/săptămână față de 2399,6 ± 2412,3; F(1,53) = 4,5, P = 0,038)."Cu toate acestea, odată cu progresul tehnologiei medicale, simptomele bolii Parkinson pot fi încă tratate cu medicamente, terapie fizică, intervenții chirurgicale și ajustări ale stilului de viață, iar pacienții pot controla eficient simptomele și își pot îmbunătăți calitatea vieții.
Medicament
Medicamentul este unul dintre principalele mijloace de gestionare a bolii Parkinson. Medicamentul cel mai frecvent utilizat este Levodopa, care poate suplini lipsa de dopamină din creier și poate ameliora simptome precum tremor, rigiditate și bradikinezie. Cu toate acestea, utilizarea pe termen lung a Levodopa poate duce la reducerea eficacității și la reacții adverse, cum ar fi apariția complicațiilor motorii. Din acest motiv, medicii combină de obicei alte medicamente precum agoniştii dopaminergici, inhibitorii de monoaminooxidază (inhibitori MAO-B) şi anticolinergicele pentru a ajuta pacienţii să gestioneze mai bine simptomele.
Kinetoterapie
Terapia fizică include terapia exercițiului fizic, terapia ocupațională și terapia logopediei, care își propune să ajute pacienții să mențină sau să restabilească funcția fizică și independența. Terapia cu exerciții ajută pacienții să-și mențină flexibilitatea și mobilitatea prin întărirea forței musculare, îmbunătățind echilibrul și coordonarea. Terapia ocupațională se concentrează pe învățarea pacienților cum să își desfășoare activitățile zilnice mai eficient, cum ar fi îmbrăcarea, îmbăierea și mâncatul. Terapia logopedică poate ajuta cu dificultățile de vorbire și de înghițire, care sunt frecvente la persoanele cu boala Parkinson.
Cum se leagă exercițiile fizice cu boala Parkinson:
● Exercițiile sunt gratuite, ușor accesibile și benefice pentru toată lumea, inclusiv pentru persoanele cu boala Parkinson.
● Studiile pe animale sugerează că exercițiile fizice pot fi neuroprotectoare și pot crește disponibilitatea dopaminei în creier.
● Nu există dovezi clare că exercițiile fizice pot încetini progresia bolii Parkinson, dar s-a demonstrat că îmbunătățește simptomele motorii și calitatea vieții.
● Tipul, intensitatea și frecvența exercițiilor fizice pot fi diferite pentru fiecare pacient cu boala Parkinson și se recomandă un plan de exerciții personalizat.
● Tai Chi, Pilates și dansul sunt recomandate pentru a ajuta la menținerea echilibrului și a agilității.
● Exercitarea în grup poate oferi interacțiune socială și distracție.
● Mersul singur nu este suficient pentru a provoca sistemul de echilibru.
● Exercitiile fizice ajuta la prevenirea caderilor si la reducerea consecintelor bolii Parkinson
Chirurgie
Pentru pacienții care nu răspund bine la medicamente, intervenția chirurgicală poate fi o opțiune. Stimularea profundă a creierului (DBS) este o procedură chirurgicală comună care ameliorează simptomele bolii Parkinson prin implantarea de electrozi în anumite zone ale creierului pentru a regla activitatea electrică anormală a creierului. Deși DBS nu este un remediu pentru boala Parkinson, poate îmbunătăți semnificativ calitatea vieții pacienților, în special pentru cei care nu răspund bine la medicamente.
Ajustări ale stilului de viață
Ajustările stilului de viață sunt esențiale pentru gestionarea simptomelor la pacienții cu boala Parkinson. Menținerea exercițiilor fizice regulate și o dietă sănătoasă poate ajuta la îmbunătățirea adaptabilității organismului și a sistemului imunitar. De asemenea, pacienții trebuie să acorde atenție odihnei și somnului adecvate și să evite oboseala excesivă. În plus, managementul emoțional și sprijinul psihologic sunt, de asemenea, părți importante pentru a ajuta pacienții să facă față bolii.
Relația dintre obiceiurile alimentare și boala Parkinson:
● O dietă pe bază de plante poate reduce riscul bolii Parkinson și poate controla simptomele.
● O dietă săracă în grăsimi animale și bogată în cereale integrale și căpșuni poate reduce în mod eficient simptomele bolii Parkinson.
● Consumul de cafea are un efect protector împotriva bolii Parkinson și poate încetini progresia acesteia.
● Un studiu de șase săptămâni a arătat că aportul de cofeină a îmbunătățit semnificativ simptomele Parkinson, dar acest efect a avut tendința de a slăbi odată cu utilizarea repetată în timp.
● Consumul excesiv de socor (un fruct numit graviola) poate provoca o formă atipică a bolii Parkinson.
● Aportul alimentar ridicat de grăsimi animale, fier, mercur și produse lactate poate crește riscul apariției bolii Parkinson.
● Sunt necesare cercetări suplimentare pentru a investiga activitatea anti-Parkinson a altor plante comestibile.
Cum progresează boala Parkinson în timp?
Boala Parkinson este o boală cronică progresivă, ceea ce înseamnă că se agravează treptat în timp. Deși rata de progresie și prezentarea simptomelor variază de la persoană la persoană, în general, progresia bolii Parkinson poate fi împărțită în cinci etape.
Etapa 1: Stadiile incipiente
În stadiile incipiente ale bolii Parkinson, simptomele pacienților sunt de obicei ușoare și pot afecta doar o parte a corpului. Simptomele comune includ tremurături ușoare, bradikinezie ușoară și rigiditate musculară. Pacienții sunt, de obicei, încă capabili să-și desfășoare activitățile zilnice în mod independent în această etapă, iar calitatea vieții lor rămâne în mare parte neschimbată.
Etapa 2: Simptome extinse
Pe măsură ce boala progresează, simptomele încep să afecteze ambele părți ale corpului. Pacienții se pot simți instabili atunci când merg, stau în picioare sau se întorc. Deși activitățile zilnice pot fi încă realizate independent, agravarea simptomelor începe să aibă un impact mai evident asupra vieții pacienților.
Etapa 3: Etapa moderată
În această etapă, simptomele pacientului devin mai pronunțate, pot apărea probleme de echilibru și risc de cădere. Mișcarea lentă și rigiditatea musculară cresc, ceea ce face activitățile zilnice mai dificile. Pacientul poate avea nevoie de ajutor pentru unele sarcini zilnice, dar, în majoritatea cazurilor, își poate menține totuși un anumit grad de independență.
Etapa 4: Stadiul sever
În stadiul 4 al bolii Parkinson, simptomele pacientului devin foarte severe. Majoritatea pacienților în această etapă au nevoie de ajutorul unui premergător sau unui scaun cu rotile pentru a rămâne mobili. Activitățile zilnice devin foarte dificile, iar pacientul poate avea nevoie de sprijin constant de îngrijire medicală pentru a îndeplini sarcinile de bază.
Etapa 5: Etapa avansată
Stadiul avansat al bolii Parkinson este adesea însoțit de tulburări severe de mișcare și probleme cognitive. Pacientul își poate pierde complet independența și poate avea nevoie de asistență medicală 24/7. Unii pacienți pot prezenta, de asemenea, simptome de demență în această etapă, afectându-le și mai mult calitatea vieții.
Ce dispozitive medicale de asistență sunt necesare pentru boala Parkinson?
7 tipuri de dispozitive medicale de asistență necesare pentru boala Parkinson:
1.Walker
3. Scaun ridicat
5. Dispozitiv de asistență pentru mers
6.Ajutor pentru înghițire
7.Dispozitiv de asistență pentru urinare și defecare
Pe măsură ce boala Parkinson progresează, pacienții pot avea nevoie de o varietate de dispozitive medicale de asistență pentru a-i ajuta să facă față simptomelor, să-și mențină independența și să îmbunătățească calitatea vieții. Aceste dispozitive pot ajuta pacienții să gestioneze provocările din viața de zi cu zi și să reducă riscul de cădere și alte accidente.

Walker
Walker-urile sunt unul dintre dispozitivele de asistență utilizate în mod obișnuit pentru pacienții cu boala Parkinson, mai ales atunci când boala progresează pentru a afecta echilibrul și mobilitatea. Walkers oferă suport stabil pentru a ajuta pacienții să mențină echilibrul acasă sau când ies în oraș, reducând riscul de cădere. Există multe tipuri de premergători, inclusiv premergători cu roți și premergători fără roți, iar pacienții pot alege modelul cel mai potrivit în funcție de nevoile lor.
Scaun cu rotile
Pentru pacienții cu boala Parkinson cu mobilitate limitată, scaunele cu rotile sunt dispozitive de asistență indispensabile. Scaunele cu rotile pot ajuta pacienții să își mențină mobilitatea acasă sau atunci când sunt departe de casă și pot reduce sarcina asupra membrilor familiei sau îngrijitorilor. Alegerea scaunului rulant depinde de mobilitatea și nevoile pacientului. Scaunele cu rotile electrice sunt potrivite pentru pacienții cu mobilitate redusă, în timp ce scaunele cu rotile manuale sunt potrivite pentru pacienții care trebuie să le folosească pentru o perioadă scurtă de timp.
Ridicați scaune
Ridicați scaunepoate ajuta pacienții cu Parkinson să treacă mai ușor de la șezut la statul în picioare, mai ales atunci când rigiditatea musculară și bradikinezia se agravează. Acest dispozitiv ridică sau coboară scaunul cu ajutorul unui dispozitiv electric, reducând efortul pacientului la ridicare și prevenind căderile.
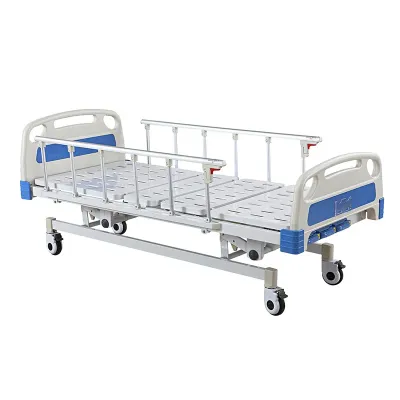
Paturi de spital
Pacienții cu boala Parkinson aflati în stadii avansate pot necesita utilizarea de paturi medicale special concepute, care sunt adesea reglabile în înălțime, unghi de înclinare și fermitate a saltelei pentru a oferi un confort și un sprijin mai bun al alăptării. Unele paturi sunt dotate și cu balustrade pentru a preveni căderile și comenzi care sunt ușor de manevrat de către îngrijitorii.
Dispozitive de asistență la mers
Dispozitivele de asistență pentru mers, cum ar fi curele de mers și antrenorii de mers, pot ajuta pacienții să îmbunătățească poziția de mers și mersul și să reducă riscul de cădere. Aceste dispozitive sunt adesea folosite în kinetoterapie, dar pacienții le pot folosi și acasă pentru a ajuta la menținerea mobilității.
Ajutoare pentru înghițire
Pacienții cu boala Parkinson pot avea dificultăți la înghițire pe măsură ce boala progresează, ceea ce poate duce la malnutriție și riscul de sufocare. Ajutoarele pentru înghițire, cum ar fi ustensile, cești și paiele special concepute pot ajuta pacienții să mănânce și să bea în siguranță.
Ajutoare urinare și pentru defecare
Unii pacienți cu Parkinson pot întâmpina dificultăți la urinare și la defecare și trebuie să utilizeze dispozitive de asistență, cum ar fi catetere, paturi sau toalete pentru a gestiona problemele de excreție. Aceste dispozitive ajută la menținerea confortului și demnității pacienților și reduc sarcina asupra îngrijitorilor.

Ce tip de scaun cu rotile este necesar pentru boala Parkinson?
Tipuri de scaune cu rotile necesare pentru boala Parkinson:
1. Scaun cu rotile manual
2. Scaun cu rotile electric
3. Scaun cu rotile special conceput
Atunci când aleg un scaun cu rotile, pacienții cu boala Parkinson trebuie să ia în considerare mobilitatea pacientului, mediul de viață și nevoile specifice. În general, scaunele cu rotile sunt împărțite în două categorii: scaune rulante manuale și scaune rulante electrice. Desigur, puteți lua în considerare și personalizarea unui scaun cu rotile special conceput.
Scaune cu rotile manuale
Scaune cu rotile manualesunt potrivite pentru pacienții cu Parkinson care au încă o anumită forță și mobilitate la nivelul membrelor superioare. Scaunele cu rotile manuale sunt ușoare, ușor de operat și potrivite pentru utilizare pe termen scurt sau medii interioare. Cu toate acestea, pentru pacienții cu mobilitate sever limitată, scaunele cu rotile manuale pot să nu fie ideale, deoarece necesită ca pacienții sau îngrijitorii să împingă puternic.
Scaune cu rotile electrice
Scaune cu rotile electricesunt potrivite pentru pacienții cu Parkinson care au mobilitate redusă și au nevoie de mai multă asistență. Scaunele cu rotile electrice sunt alimentate cu baterii și sunt echipate cu un joystick sau panou de control, care poate fi controlat cu ușurință de către pacienți și poate fi deplasat liber chiar și în spații restrânse. Scaunele cu rotile electrice sunt de obicei echipate cu multiple caracteristici, cum ar fi înclinarea scaunului, reglarea suportului pentru picioare și suportul pentru cap pentru a oferi un confort și un sprijin mai mare.
Scaune cu rotile special concepute
Pentru unii pacienți cu Parkinson cu nevoi speciale, pe piață există și scaune cu rotile concepute special pentru pacienții cu Parkinson. Aceste scaune cu rotile pot fi echipate cu dispozitive anti-tremor, structuri speciale de susținere și baze mai stabile pentru a răspunde nevoilor specifice ale pacienților.

Ce tip de walker este necesar pentru boala Parkinson?
Tipuri de plimbări necesare pentru boala Parkinson:
2. Premergător pe roți
3. Premergător cu patru roți
4. Antrenor de mers
Walkers sunt un instrument important pentru persoanele cu boala Parkinson pentru a-și menține independența. Există multe opțiuni de plimbări, în funcție de nevoile pacientului și de evoluția bolii.

Plimbători standard
Walker-urile standard sunt potrivite pentru pacienții care abia încep să aibă nevoie de sprijin. Acest premergător este de obicei fără roți și oferă suport stabil pentru a ajuta pacienții să mențină echilibrul. Walker-urile standard sunt potrivite pentru utilizare acasă, în special în medii cu suprafețe relativ plane.
Plimbători pe roți
Pieselele cu roți sunt potrivite pentru pacienții care au nevoie de o gamă mai mare de mișcare. Roțile din față ale acestui premergător se pot roti, astfel încât pacienții să nu fie nevoiți să ridice premergătorul atunci când se deplasează, ceea ce reduce sarcina de utilizare. Pieselele cu roți sunt potrivite pentru utilizare în medii interioare și exterioare, mai ales atunci când este necesară o gamă mai mare de mișcare.
Plimbătoare cu patru roți
Plimbătoare cu patru roțisunt potrivite pentru pacienții cu Parkinson care au nevoie de un sprijin și stabilitate mai mare. Trombătoarele cu patru roți sunt de obicei echipate cu frâne de mână, scaune și coșuri de depozitare, astfel încât pacienții să se poată așeza și să se odihnească atunci când este nevoie și pot transporta obiecte personale. Walker-urile cu patru roți sunt potrivite pentru pacienții care trebuie să meargă perioade lungi de timp sau să le folosească atunci când ies.
Antrenori de mers
Antrenorii de mers sunt un dispozitiv conceput pentru a îmbunătăți postura de mers și mersul. Pentru persoanele cu boala Parkinson, acest dispozitiv poate ajuta la îmbunătățirea echilibrului și la reducerea riscului de cădere. Antrenorii de mers sunt adesea folosiți în kinetoterapie, dar pot fi folosiți și ca ajutoare zilnice.

Trebuie să cumpăr un pat pentru boala Parkinson?
Pacienții cu Parkinson pot avea nevoie de un pat special făcut în stadiile târzii ale bolii pentru a oferi un confort mai bun și un suport de îngrijire mai bun. Astfel de paturi au de obicei funcții de reglare a înălțimii, reglare a înclinării și reglare a fermității saltelei, care sunt convenabile pentru pacienți și îngrijitorii.Paturi electrice de spitalsunt cea mai frecventă alegere pentru pacienții cu Parkinson. Înălțimea, unghiul de înclinare și fermitatea saltelei unor astfel de paturi pot fi reglate prin telecomandă, facilitând ridicarea, culcarea și întoarcerea pacienților. Paturile de spital electrice sunt, de asemenea, echipate cu balustrade pentru a preveni căderile, ceea ce ajută la protejarea siguranței pacienților.
În al doilea rând, saltelele care dispersează presiunea pot ajuta la prevenirea escarelor de decubit la pacienții cu Parkinson care sunt imobilizați pentru o perioadă lungă de timp. Astfel de saltele protejează pielea și țesuturile pacienților prin distribuirea uniformă a greutății corporale și reducerea acumulării locale de presiune. În plus, șinele de lângă pat pot ajuta pacienții cu Parkinson să intre și să iasă din pat în siguranță și să prevină căderile. Liftorii pot ajuta îngrijitorii să aibă grijă mai ușor de pacienți și să reducă povara fizică.
În general, deși boala Parkinson nu poate fi vindecată, pacienții își pot menține totuși un anumit grad de independență și calitatea vieții prin medicație rezonabilă, terapie fizică și utilizarea dispozitivelor medicale de asistență adecvate. Înțelegerea cauzelor, factorilor de risc și progresia bolii Parkinson și alegerea dispozitivelor de asistență adecvate sunt pași importanți pentru pacienți și familiile lor pentru a face față acestei provocări.